بیماری ها
سرطان پروستات (Prostate Cancer) چیست؟
سرطان پروستات
سرطان زمانی شروع میشود که سلول های بدن شروع به رشد خارج از کنترل میکنند. سلولها تقریباً در هر قسمت از بدن میتوانند به سلول های سرطانی تبدیل شوند و سپس به سایر قسمت های بدن گسترش یابند.
سرطان پروستات دومین سرطان شایع در مردان و چهارمین سرطان شایع در میان کل سرطان ها است. 1.3 میلیون مورد ابتلای جدید در سال 2018 برای این نوع سرطان به ثبت رسیده است.
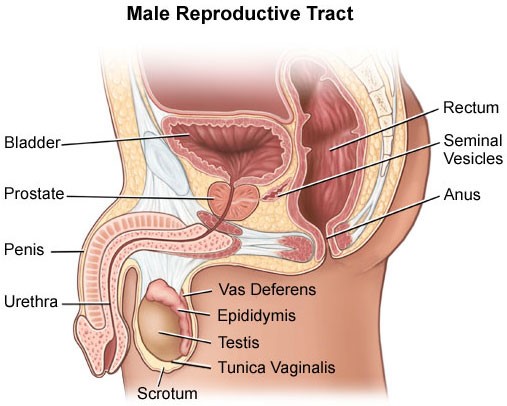
سرطان پروستات زمانی شروع میشود که سلول های غده پروستات شروع به رشد خارج از کنترل میکنند. پروستات غده ای است که فقط در مردان وجود دارد. این عضو، مقداری از نوعی مایع که خود بخشی از مایع منی است را میسازد.
پروستات در زیر مثانه (عضو تو خالی که ادرار در آن ذخیره میشود) و جلوی راست روده (آخرین قسمت روده) قرار دارد. درست در پشت پروستات غددی به نام وزیکول منی وجود دارند که بیشتر مایع منی را میسازد. مجرای ادرار – که لوله ای است که ادرار و منی را از طریق آلت تناسلی به خارج از بدن میرساند – از مرکز پروستات میگذرد.
اندازه پروستات میتواند با افزایش سن مردان تغییر کند. در مردان جوان تر، اندازه آن به اندازه یک گردو است اما این اندام در مردان مسن میتواند بسیار بزرگ تر باشد.
علائم و نشانه های سرطان پروستات
اکثر سرطان های پروستات در مراحل اولیه و از طریق غربالگری تشخیص داده میشوند. سرطان پروستات اولیه معمولاً هیچ علائمی را ایجاد نمیکند. گاهی اوقات مراحل پیشرفته تر سرطان پروستات میتوانند علائمی را ایجاد کنند. مانند:
- مشکلاتی در ادرار کردن، از جمله جریان آهسته یا ضعیف ادرار یا نیاز به دفع بیشتر ادرار به ویژه در شب
- وجود خون در ادرار یا منی
- مشکل در نعوظ (اختلال نعوظ یا ED)
- درد در باسن، پشت (ستون فقرات)، قفسه سینه (دنده ها)، یا سایر نواحی که ناشی از گسترش یافتن سرطان به استخوان ها است.
- ضعف یا بی حسی در ساق یا کل پا ها یا حتی از دست دادن کنترل مثانه یا روده در اثر فشار وارده سرطان بر نخاع
بیشتر این مشکلات به احتمال زیاد ناشی از چیزی غیر از سرطان پروستات است. به عنوان مثال، مشکل در ادرار کردن اغلب ناشی از هیپرپلازی خوش خیم پروستات (BPH) – رشد غیر سرطانی پروستات – است. با این حال، مهم است که در صورت داشتن هر یک از این علائم به پزشک خود اطلاع دهید تا در صورت نیاز بتوان علت را پیدا کرده و آن را درمان کرد. برخی از مردان ممکن است برای بررسی سرطان پروستات به آزمایشات بیشتری نیاز داشته باشند.
انواع سرطان پروستات
تقریباً تمام سرطان های پروستات آدنوکارسینوماس (adenocarcinomas) هستند. این سرطان ها از سلول های موجود در بافت غدد (سلول هایی که مایع پروستات را که به مایع منی اضافه میشود، میسازند) ایجاد میشوند.
انواع دیگر از سرطان هایی که میتواند در پروستات آغاز شوند؛ عبارتند از:
- کارسینوماس های سلول های کوچک
- تومور های نورواندوکرین (Neuroendocrine) (به غیر از کارسینوماس های سلول های کوچک)
- کارسینوماس های سلولی انتقالی
- سارکوماس (Sarcomas)
این ها انواعی نادر از دیگر سرطان های پروستات هستند. اگر به شما گفته شود که سرطان پروستات دارید، به طور تقریبی میتوان گفت که مطمئناً آدنوکارسینوم است.
برخی از انواع سرطان های پروستات به سرعت رشد و گسترش مییابند اما بیشتر آن ها به کندی رشد میکنند. در واقع، مطالعات کالبد شکافی نشان میدهد که بسیاری از مردان مسن (و حتی برخی از مردان جوان تر) که به دلایل دیگر فوت کرده اند نیز سرطان پروستات داشته اند که هرگز در طول زندگی متوجه آن نشده اند. در بسیاری از موارد، نه خود این افراد و نه حتی پزشکانشان نمیدانستند که این بیماری در شخص وجود دارد.
حالات احتمالی پیش سرطانی پروستات
برخی تحقیقات نشان میدهند که سرطان پروستات به عنوان یک بیماری پیش سرطانی شروع میشود، اگرچه این حالت هنوز به طور قطعی شناخته نشده است. گاهی اوقات این حالت زمانی که یک مرد بیوپسی (biopsy) پروستات (برداشتن تکه های کوچکی از پروستات برای تشخیص سرطان) انجام میدهد، مشاهده میشود.
نئوپلازی داخل اپیتلیالی پروستات (PIN)
در PIN، تغییراتی در ظاهر سلول های غده پروستات هنگام مشاهده با میکروسکوپ مشاهده میشود اما به نظر نمیرسند که سلول های غیر طبیعی ای در سایر قسمت های پروستات رشد میکنند (مانند سلول های سرطانی). بر اساس اینکه این الگو های سلولی چقدر غیر طبیعی به نظر میرسند، آن ها را به صورت زیر طبقه بندی میکنند:
PIN• درجه پایین (Low-grade PIN): الگو های سلول های پروستات تقریباً طبیعی به نظر میرسد.
PIN• درجه بالا (High-grade PIN): الگو های سلول های پروستات بیشتر غیر عادی به نظر میرسند.
تصور نمیشود که PIN درجه پایین با خطر ابتلا به سرطان پروستات در مردان مرتبط باشد. از سوی دیگر، تصور میشود که PIN با درجه بالا، پیش ساز احتمالی سرطان پروستات باشد. اگر بیوپسی پروستات انجام دادید و PIN درجه بالا در نمونه شما تشخیص داده شد، احتمال بیشتری وجود دارد که در طول زمان به سرطان پروستات مبتلا شوید.
PIN در پروستات برخی از مردان از اوایل دهه 20 شروع میشود. اما بسیاری از مردان دارای PIN هرگز به سرطان پروستات مبتلا نمیشوند.
آتروفی التهابی پرولیفراتیو (PIA)
در PIA، سلول های پروستات کوچک تر از حد طبیعی به نظر میرسند و نشانه هایی از التهاب در آن ناحیه دیده می شود. PIA سرطان نیست اما محققان بر این باورند که PIA ممکن است گاهی به PIN درجه بالا یا حتی مستقیماً به سرطان پروستات منجر شود.
مراحل سرطان پروستات
پس از تشخیص سرطان پروستات در یک مرد، پزشکان سعی میکنند بفهمند که آیا سرطان پروستات گسترش یافته است یا خیر و اگر این اتفاق رخ داده است، اندازه و وسعت این گسترش چقدر است. این فرآیند سطح بندی نامیده میشود. مرحله سرطان پروستات میزان گستردگی سرطان در بدن را توصیف میکند. این فرآیند به تعیین اینکه سرطان چقدر جدی است و تشخیص بهترین روش درمان برای آن، کمک میکند. پزشکان همچنین هنگام صحبت در مورد آمار زنده مانی افراد، از مراحل سرطان استفاده میکنند.
تعیین این سطح بر اساس آزمایش هایی است که در تست های تشخیص و سطح بندی سرطان پروستات، از جمله سطح PSA خون و نتایج بیوپسی پروستات توضیح داده شده است.
سیستم سطح بندی AJCC TNM
یک سیستم سطح بندی، روشی استاندارد برای تیم پزشکان برای توصیف میزان گسترش سرطان است. پرکاربرد ترین سیستم سطح بندی سرطان پروستات، سیستم AJCC (American Joint Committee on Cancer)TNM است که اخیراً در سال 2018 به روز رسانی شده است.
سیستم TNM برای سرطان پروستات بر اساس 5 اطلاعات کلیدی پایه گذاری شده است:
- وسعت تومور اصلی (اولیه) (دسته *T)
- آیا سرطان به غدد لنفاوی مجاور سرایت کرده است یا خیر؟ (دسته N)
- آیا سرطان به سایر نقاط بدن گسترش یافته است؟ (متاستاز) (دسته M)
- سطح PSA در زمان تشخیص
- درجه گروه (بر اساس نمره Gleason)، که معیاری است برای میزان احتمال رشد و گسترش سریع سرطان. درجه گروه با نتایج بیوپسی (یا جراحی) پروستات مشخص میشود.
 2* نوع دسته T برای سرطان پروستات وجود دارد:
2* نوع دسته T برای سرطان پروستات وجود دارد:
- دسته T بالینی (نوشته شده به صورت cT) بر اساس نتایج معاینه فیزیکی (از جمله معاینه رکتوم دیجیتال) و بیوپسی پروستات و هر گونه آزمایش تصویر برداری که انجام داده اید، بهترین تخمین پزشک از وسعت بیماری شما است.
- اگر برای برداشتن پروستات خود جراحی انجام دهید، پزشکان شما همچنین میتوانند دسته پاتولوژیک T (نوشته شده به عنوان pT) را تعیین کنند. T پاتولوژیک احتمالاً دقیق تر از T بالینی است زیرا پس از بررسی تمام بافت پروستات شما در آزمایشگاه انجام میشود.
اعداد یا حروف بعد از T،N و M جزئیات بیشتری در مورد هر یک از این عوامل ارائه میدهند. اعداد بالاتر به معنای پیشرفته تر بودن سرطان است. پس از تعیین مولفه های T،N و M، این اطلاعات (به همراه درجه گروه و سطح PSA در صورت موجود بودن) در فرآیندی به نام گروه بندی مرحله ای (stage grouping) برای تشخیص مرحله کلی سرطان با یکدیگر ادغام میشوند.
مراحل اصلی سرطان پروستات از I (یک) تا IV (چهار) متغیر است. برخی از مراحل به مراحل بیشتری هم تقسیم میشوند. (A, B و…) به عنوان یک قاعده کلی، هرچه مقدار این عدد کمتر باشد، سرطان کمتر گسترش یافته است. عدد بزرگتر، مانند مرحله IV، به معنای گسترش بیشتر سرطان است و در یک مرحله، حرف قبلی به معنای مرحله قبلی است. اگرچه تجربه سرطان برای هر فرد منحصر به فرد است اما سرطان هایی که مراحل مشابهی دارند، ظاهر مشابهی دارند و اغلب به روش مشابهی نیز درمان میشوند.
چه چیزی باعث سرطان پروستات می شود؟
محققان دقیقا نمیدانند که چه چیزی باعث سرطان پروستات میشود. اما آن ها برخی از عوامل زمینه ساز را پیدا کرده اند و در تلاش هستند تا بفهمند که چگونه این عوامل ممکن است باعث تبدیل سلول های پروستات به سلول های سرطانی شوند.
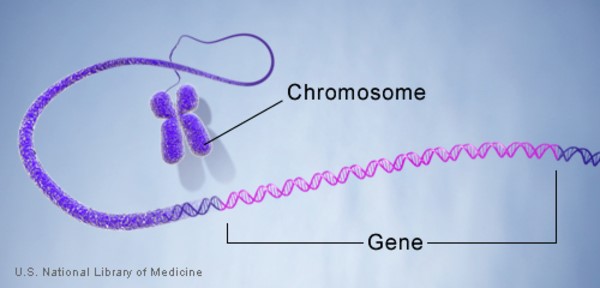
در سطح پایه، سرطان پروستات ناشی از بوجود آمدن تغییراتی در DNA سلول های طبیعی پروستات است. DNA ماده شیمیایی موجود در سلول های ما است که ژن های ما را میسازد و ژن های ما نیز عملکرد سلول های ما را کنترل میکنند. ما معمولا شبیه والدین خود هستیم زیرا آن ها منشا DNA ما هستند اما DNA چیزی بیش از ظاهر ما را تحت تأثیر قرار میدهد.
برخی از ژن ها زمان رشد سلول های ما، تقسیم به سلول های جدید و مرگ را کنترل میکنند:
- ژن های خاصی که به رشد، تقسیم و زنده ماندن سلول ها کمک میکنند، انکوژن (oncogene) نامیده میشوند.
- ژن هایی که به طور معمول رشد سلولی را تحت کنترل نگه میدارند، اشتباهات DNA را ترمیم میکنند یا باعث میشوند که سلول ها در زمان مناسبی بمیرند، ژن های سرکوب کننده تومور (tumor suppressor genes) نامیده میشوند.
سرطان میتواند ناشی از جهش های DNA (یا انواع دیگر تغییرات) باشد که انکوژن ها را روشن نگه میدارد یا ژن های سرکوب کننده تومور را خاموش میکند. این نوع تغییرات ژنی میتواند منجر به رشد خارج از کنترل سلول ها شود.
تغییرات DNA میتوانند از والدین به ارث رسیده یا در طول زندگی فرد بوجود آیند.
جهش ژنی ارثی:
برخی جهش های ژنی میتوانند از نسلی به نسل دیگر منتقل شده (ارثی) و در تمام سلول های بدن فرد یافت شوند. تصور میشود که تغییرات ژنی ارثی در حدود 10 درصد از سرطان های پروستات نقش دارند. سرطان ناشی از ژن های ارثی را سرطان ارثی (hereditary cancer) مینامند. چندین ژن جهش یافته ارثی با سرطان پروستات ارثی مرتبط هستند، از جمله:
BRCA1• وBRCA2 : این ژن های سرکوب کننده تومور معمولاً به ترمیم اشتباهات در DNA سلول کمک میکنند (یا در صورت عدم رفع اشتباه باعث مرگ سلول میشوند). جهش های ارثی در این ژن ها بیشتر باعث سرطان سینه و تخمدان در زنان میشود. اما تغییرات در این ژن ها (به ویژه BRCA2) تعداد کمی از سرطان های پروستات را نیز شامل میشود.
CHEK2•، ATM، PALB2 وRAD51D : جهش در این ژن های ترمیمی DNA نیز ممکن است مسئول برخی از سرطان های ارثی پروستات باشد.
- ژن های ترمیم عدم تطابق DNA (مانند MSH2، MSH6، MLH1 وPMS2 ): این ژن ها معمولاً به رفع اشتباهات (mismatches) در DNA کمک میکنند که زمانی که یک سلول در حال آماده شدن برای تقسیم به 2 سلول جدید است، ایجاد میشوند. (سلول ها باید هر بار که تقسیم میشوند یک کپی جدید از DNA خود را تهیه کنند که به این عمل همانند سازی گویند.) مردان دارای جهش های ارثی در یکی از این ژن ها، دارای بیماری به نام سندرم لینچ (Lynch syndrome) بوده (که به عنوان سرطان کولورکتال غیر پولیپ ارثی یا HNPCC نیز شناخته میشود) و در معرض افزایش خطر ابتلا به سرطان روده بزرگ، پروستات و برخی سرطان های دیگر هستند.
RNASEL• (HPC1): عملکرد طبیعی این ژن سرکوب کننده تومور این است که به سلول ها کمک میکند تا زمانی که مشکلی در داخل آن ها رخ میدهد، خود را از بین ببرند. جهش های ارثی در این ژن ممکن است به سلول های غیر طبیعی اجازه دهد تا بیشتر از آنچه که باید عمر کنند. بروز این پدیده میتواند منجر به افزایش خطر ابتلا به سرطان پروستات شود.
HOXB13• : این ژن در رشد غده پروستات مهم است. جهش در این ژن با سرطان پروستات زودرس (سرطان پروستاتی که در سنین جوانی تشخیص داده میشود) که در برخی خانواده ها وجود دارد، مرتبط است. خوشبختانه جهش در این ژن نادر است.
جهش های ژنی ارثی دیگری نیز ممکن است علت ایجاد برخی از سرطان های ارثی پروستات باشند و تحقیقات برای یافتن این ژن ها در حال انجام است.
جهش های ژنی اکتسابی:
برخی از ژن ها در طول زندگی فرد دچار جهش میشوند و این جهش به فرزندان منتقل نمیشود. این تغییرات فقط در سلول هایی که از سلول جهش یافته اصلی بوجود میآیند، دیده میشود. به این جهش ها، جهش های اکتسابی میگویند. به نظر میرسد بیشتر جهش های ژنی مرتبط با سرطان پروستات در طول زندگی ایجاد شده و ارثی نیستند.
هر بار که یک سلول برای تقسیم شدن و ایجاد 2 سلول جدید آماده میشود، باید DNA خود را کپی کند. این فرآیند همیشه کامل نیست و گاهی اوقات خطا هایی در آن رخ داده و DNA معیوب در سلول جدید باقی میماند. مشخص نیست که چه مقدار از این تغییرات DNAممکن است رویداد های تصادفی بوده و چه مقدار از آن ها تحت تأثیر عوامل دیگر (مانند رژیم غذایی، سطح هورمون و غیره) قرار میگیرند. به طور کلی، هر چه سلول های پروستات سریع تر رشد کرده و تقسیم شوند، شانس بیشتری برای ایجاد جهش وجود دارد. بنابراین، هر چیزی که این روند را تسریع کند ممکن است احتمال ابتلا به سرطان پروستات را بیشتر کند.
به عنوان مثال، آندروژن ها (هورمون های مردانه) مانند تستوسترون، باعث رشد سلول های پروستات میشوند. داشتن سطوح بالاتری از آندروژن ممکن است در خطر ابتلا به سرطان پروستات در برخی از مردان نقش داشته باشد.
برخی تحقیقات نشان داده اند که مردانی که سطوح بالایی از هورمون دیگری به نام فاکتور رشد شبه انسولین-1 (IGF-1) دارند، بیشتر در معرض ابتلا به سرطان پروستات هستند. با این حال، مطالعات دیگر چنین ارتباطی را پیدا نکرده اند. تحقیقات بیشتری برای نتیجه گیری از این یافته ها مورد نیاز است.
همانطور که در فاکتور های خطرآفرین سرطان پروستات ذکر خواهد شد، برخی از مطالعات نشان داده اند که التهاب در پروستات ممکن است با سرطان پروستات مرتبط باشد. یک نظریه این است که التهاب ممکن است منجر به آسیب DNA سلولی شود که می تواند به تبدیل شدن یک سلول طبیعی به سلول سرطانی کمک کند. در این زمینه تحقیق بیشتری مورد نیاز است.
قرار گرفتن در معرض تشعشعات یا مواد شیمیایی سرطان زا میتواند باعث ایجاد جهش های DNA در بسیاری از اندام ها شود اما تاکنون این عوامل به عنوان علل مهم جهش در سلول های پروستات نشان داده نشده اند.
عوامل خطرآفرین سرطان پروستات
عامل خطرساز هر چیزی است که خطر ابتلا به یک بیماری مانند سرطان را افزایش دهد. سرطان های مختلف عوامل خطرساز متفاوتی دارند. برخی از این عوامل مانند سیگار کشیدن را میتوان تغییر داد. سایر موارد، مانند سن یا سابقه خانوادگی فرد، قابل تغییر نیستند.
اما داشتن یک یا حتی چندین عامل خطرساز به این معنی نیست که شما به این بیماری مبتلا خواهید شد. بسیاری از افراد با یک یا چند عامل خطرساز هرگز به سرطان مبتلا نمیشوند، در حالی که برخی از افراد دیگر که به سرطان مبتلا میشوند ممکن است عوامل خطرساز شناخته شده کمی داشته یا اصلا هیچ گونه از این عوامل را دارا نباشند.
محققان چندین عامل را یافته اند که ممکن است بر خطر ابتلا به سرطان پروستات در مردان تأثیر بگذارند.
سن:
سرطان پروستات در مردان کمتر از 40 سال نادر است اما احتمال ابتلا به سرطان پروستات پس از 50 سالگی به سرعت افزایش مییابد. از هر 10 مورد سرطان پروستات، 6 مورد در مردان بالای 65 سال مشاهده میشود.
نژاد/قومیت:
سرطان پروستات در مردان آفریقایی آمریکایی و در مردان اهل کارائیب با اصل و نسب آفریقایی بیشتر از مردان نژاد های دیگر ایجاد میشود. سرطان پروستات در مردان آسیایی-آمریکایی و اسپانیایی/لاتینی کمتر از سفید پوستان غیر اسپانیایی اتفاق میافتد. دلایل وجود این تفاوت های نژادی و قومی مشخص نیست.
جغرافیا:
سرطان پروستات در آمریکای شمالی، شمال غربی اروپا، استرالیا و جزایر کارائیب شایع تر است. این بیماری در آسیا، آفریقا، آمریکای مرکزی و آمریکای جنوبی به مقدار کمتری رایج است.
دلیل این امر شفاف نیست. غربالگری فشرده تر برای سرطان پروستات در برخی از کشور های توسعه یافته احتمالاً حداقل علت بخشی از این تفاوت را توجیه میکند اما عوامل دیگری مانند تفاوت در شیوه زندگی (رژیم غذایی و غیره) نیز احتمالاً مهم هستند. به عنوان مثال، آسیایی-آمریکایی ها نسبت به آمریکایی های سفید پوست کمتر در معرض خطر ابتلا به سرطان پروستات هستند اما خطر ابتلا به سرطان پروستات در آن ها بیشتر از مردانی با پیشینه های قومی مشابه است که در آسیا زندگی میکنند.
سابقه خانوادگی:
به نظر میرسد که سرطان پروستات در اعضای برخی از خانواده ها دیده میشود. این مسئله نشان میدهد که در برخی موارد ممکن است یک عامل ارثی یا ژنتیکی وجود داشته باشد. با این حال، بیشتر سرطان های پروستات در مردان بدون سابقه خانوادگی بروز میکنند.
داشتن پدر یا برادر مبتلا به سرطان پروستات، خطر ابتلا به این بیماری را در مردان به بیش از دو برابر افزایش میدهد. (خطر ابتلا به سرطان پروستات برای مردانی که برادرشان مبتلا به این بیماری است بیشتر از کسانی است که پدرشان به این بیماری مبتلا است.) این احتمال برای مردانی که چندین خویشاوند مبتلا به این بیماری دارند، بسیار بیشتر است. به خصوص اگر بستگان آن ها در زمان تشخیص سرطان خود جوان بودند.
تغییرات ژن ها:
به نظر می رسد که چندین تغییر ژنی ارثی (جهش) خطر ابتلا به سرطان پروستات را افزایش میدهند اما احتمالاً تنها درصد کمی از موارد ابتلا به سرطان را تشکیل میدهند. مثلا:
- جهش های ارثی ژن های BRCA1 یا BRCA2 که با افزایش خطر ابتلا به سرطان سینه و تخمدان در برخی خانواده ها مرتبط اند، میتوانند خطر ابتلا به سرطان پروستات را در مردان افزایش دهند. (به ویژه جهش در BRCA2)
- ابتلا به سندرم لینچ (همچنین به عنوان سرطان کولورکتال غیر پولیپوز ارثی یا HNPCC نیز شناخته میشود) – وضعیتی که به دلیل تغییرات ژنی ارثی ایجاد میشود – خطر ابتلا به تعدادی از سرطان ها از جمله سرطان پروستات را افزایش میدهد.
سایر تغییرات ژنی ارثی نیز میتواند خطر ابتلا به سرطان پروستات را در مردان افزایش دهند.
عواملی که اثراتشان بر خطر ابتلا به سرطان پروستات کاملاً واضح نیست:
رژیم غذایی:
نقش دقیق رژیم غذایی در سرطان پروستات مشخص نیست اما عوامل متعددی مورد مطالعه قرار گرفته است.
به نظر میرسد مردانی که لبنیات زیادی مصرف میکنند، کمی بیشتر از دیگران در معرض ابتلا به سرطان پروستات هستند.
برخی از مطالعات نشان داده اند که مردانی که کلسیم زیادی (از طریق غذا یا مکمل ها) مصرف میکنند، ممکن است در معرض خطر بیشتری برای ابتلا به سرطان پروستات باشند. اما اکثر مطالعات چنین ارتباطی را با سطوح کلسیم موجود در رژیم غذایی متوسط پیدا نکرده اند. مهم است که توجه داشته باشیم که کلسیم فواید مهم دیگری برای سلامتی دارد.
چاقی:
به نظر نمیرسد که چاق بودن (اضافه وزن شدید) خطر کلی ابتلا به سرطان پروستات را افزایش دهد.
برخی از مطالعات نشان داده اند که مردان چاق در معرض خطر کمتری برای ابتلا به نوع درجه پایین (دارای رشد کند تر) این بیماری هستند اما خطر ابتلا به سرطان پروستات تهاجمی تر (با رشد سریع تر) در این افراد بیشتر است. دلیل این امر مشخص نیست.
همچنین برخی از مطالعات نشان داده اند که مردان چاق ممکن است در معرض خطر بیشتری برای ابتلا به سرطان پروستات پیشرفته تر و مرگ بر اثر آن باشند اما همه مطالعات چنین نتایجی را کسب نکرده اند.
سیگار کشیدن:
اکثر مطالعات ارتباطی بین سیگار کشیدن و ابتلا به سرطان پروستات پیدا نکرده اند. برخی تحقیقات سیگار کشیدن را با افزایش احتمالی خطر مرگ ناشی از سرطان پروستات مرتبط میدانند اما این یافته باید توسط مطالعات دیگری نیز تأیید شود.
قرار گرفتن در معرض مواد شیمیایی:
شواهدی وجود دارد که نشان میدهد آتش نشانان میتوانند در معرض مواد شیمیایی قرار بگیرند که ممکن است خطر ابتلا به سرطان پروستات را در آن ها افزایش دهد.
چند مطالعه ارتباط احتمالی بین قرار گرفتن در معرض مادهAgent Orange – ماده شیمیایی که به طور گسترده در طول جنگ ویتنام مورد استفاده قرار میگرفت – و خطر ابتلا به سرطان پروستات را نشان داده اند، اگرچه همه مطالعات چنین ارتباطی را پیدا نکرده اند. آکادمی ملی پزشکی معتقد است که “شواهد محدودی” در مورد ارتباط بین قرار گرفتن در معرض ماده نارنجی و سرطان پروستات وجود دارد.
التهاب پروستات:
برخی از مطالعات نشان داده اند که پروستاتیت (التهاب غده پروستات) ممکن است با افزایش خطر ابتلا به سرطان پروستات مرتبط باشد اما مطالعات دیگر چنین ارتباطی را پیدا نکرده اند. التهاب اغلب در نمونه هایی از بافت پروستات که حاوی سرطان نیز هستند، دیده میشود. ارتباط بین این دو هنوز مشخص نیست و این یک حوزه تحقیقاتی همچنان فعال است.
عفونت های مقاربتی:
محققان به دنبال جواب این سوال بوده اند که ببینند آیا عفونت های مقاربتی (مانند gonorrhea یا chlamydia) ممکن است خطر ابتلا به سرطان پروستات را افزایش دهند زیرا میتوانند منجر به التهاب پروستات شوند. تاکنون، مطالعات نتوانستند درباره جواب این سوال به توافق برسند و هیچ نتیجه قطعی به دست نیامده است.
وازکتومی (Vasectomy):
برخی از مطالعات نشان داده اند که مردانی که وازکتومی (جراحی جزئی برای نا باروری مردان) انجام داده اند، کمی بیشتر در معرض خطر ابتلا به سرطان پروستات هستند، اما مطالعات دیگر چنین نتیجه ای را استنباط نکرده اند. هنوز تحقیقات در مورد این پیوند احتمالی در حال انجام است.
عوارض:
عوارض سرطان پروستات و درمان های آن ها عبارتند از:
- سرطانی که گسترش مییابد (متاستاز): سرطان پروستات میتواند به اندام های مجاور مانند مثانه شما سرایت کند و یا از طریق جریان خون یا سیستم لنفاوی شما به استخوان ها یا سایر اندام ها برسد. سرطان پروستاتی که به استخوان ها گسترش مییابد میتواند باعث درد و شکستگی استخوان شود. هنگامی که سرطان پروستات به سایر نواحی بدن گسترش یابد، همچنان ممکن است به رسیدگی های درمانی پاسخ دهد و کنترل شود اما بعید است که به طور قطعی درمان شود.
- بی اختیاری: هم سرطان پروستات و هم رسیدگی های درمانی آن میتواند باعث بی اختیاری ادرار شود. درمان بی اختیاری به نوع سرطان شما، شدت آن و احتمال بهبود آن در طول زمان بستگی دارد. گزینه های درمانی ممکن است شامل دارو ها، کاتتر ها (catheters) و جراحی باشد.
- اختلال در نعوظ: اختلال نعوظ میتواند ناشی از سرطان پروستات یا رسیدگی های درمانی آن، از جمله جراحی، پرتو درمانی یا درمان های هورمونی باشد. داروها، دستگاههای خلاء که به نعوظ کمک میکنند و جراحی، برای درمان اختلال نعوظ در دسترس هستند.
آیا می توان از سرطان پروستات پیشگیری کرد؟
هیچ راه مطمئنی برای پیشگیری از سرطان پروستات وجود ندارد. بسیاری از عوامل خطرساز مانند سن، نژاد و سابقه خانوادگی قابل کنترل نیستند. اما کارهایی وجود دارد که میتوانید انجام داده و خطر ابتلا به سرطان پروستات را کاهش دهید.
وزن بدن، فعالیت بدنی و رژیم غذایی:
اثرات وزن بدن، فعالیت بدنی و رژیم غذایی بر خطر سرطان پروستات کاملاً مشخص نیست اما میتوانید کارهایی را برای کاهش خطر ابتلا به این بیماری انجام دهید.
برخی از مطالعات نشان داده اند که مردان دارای اضافه وزن یا چاق، در معرض خطر بیشتری برای ابتلا به سرطان پیشرفته پروستات یا سرطان پروستاتی هستند که احتمال مرگ در آن بیشتر است.
اگرچه همه مطالعات موافق نیستند اما چندین مطالعه نشان داده اند که خطر ابتلا به سرطان پروستات در مردانی که رژیم غذایی آن ها سرشار از محصولات لبنی و کلسیم است، بیشتر است.
در حال حاضر، بهترین توصیه در رابطه با رژیم غذایی و فعالیت بدنی برای کاهش احتمالی خطر سرطان پروستات این است که:
- به وزن مناسب برسید و آن را حفظ کنید.
- فعالیت بدنی خود را به طور مکرر انجام دهید.
- از یک الگوی تغذیه ای سالم پیروی کنید که شامل انواع میوه ها و سبزیجات رنگارنگ و غلات کامل باشد. از مصرف گوشت قرمز و فرآوری شده، نوشیدنی های شیرین شده با قند و غذا های بسیار فرآوری شده اجتناب کنید یا مصرف آن ها را محدود کنید.
همچنین ممکن است عقلانی باشد که مصرف مکمل های کلسیم را محدود کرده و کلسیم زیادی در رژیم غذایی دریافت نکنید. (این موضوع بدان معنا نیست که مردانی که تحت درمان سرطان پروستات هستند، در صورت توصیه پزشک نباید مکمل های کلسیم مصرف کنند.)
ویتامین، مواد معدنی و سایر مکمل ها:
ویتامین E و سلنیوم: برخی از مطالعات اولیه نشان میدهد که مصرف ویتامین E یا مکمل های سلنیوم ممکن است خطر ابتلا به سرطان پروستات را کاهش دهد.
اما در یک مطالعه بزرگ که به عنوان کارآزمایی بررسی اثر سلنیوم و ویتامین E در پیشگیری از سرطان (SELECT) شناخته میشود، هیچ ویتامین E و مکمل های سلنیوم خطر سرطان پروستات را کاهش ندادند. در حقیقت مشخص شد که در مردانی که در این مطالعه مکمل های ویتامین E مصرف میکردند، خطر ابتلا به سرطان پروستات کمی بالا تر نیز میباشد.
سویا (Soy) و ایزوفلاون ها (isoflavones): برخی تحقیقات اولیه فواید احتمالی پروتئین های سویا (به نام ایزوفلاون ها) را در کاهش خطر سرطان پروستات نشان داده اند. اکنون چندین مطالعه به بررسی دقیق تر اثرات احتمالی این پروتئین ها میپردازند.
مصرف هر مکملی میتواند هم خطرات و هم فوایدی داشته باشد. قبل از شروع مصرف ویتامین ها یا مکمل های دیگر، با پزشک خود صحبت کنید.
داروها:
برخی از داروها میتوانند به کاهش خطر سرطان پروستات کمک کنند.
مهارکننده های 5-آلفا ردوکتاز (alpha reductase inhibitors-5)
5-آلفا ردوکتاز آنزیمی در بدن است که تستوسترون را به دی هیدروتستوسترون (DHT) – هورمون اصلی که باعث رشد پروستات میشود – تبدیل میکند. داروهایی به نام مهارکننده های 5-آلفا ردوکتاز، مانند فیناستراید (پروسکار) و دوتاستراید (آوودارت)، مانع از ساخت DHT توسط این آنزیم میشوند. این داروها برای درمان هیپرپلازی خوش خیم پروستات (BPH) که رشد غیر سرطانی پروستات است، استفاده میشوند.
مطالعات بزرگی در مورد هر دوی این داروها انجام شده است تا ببینند آیا ممکن است در کاهش خطر سرطان پروستات نیز مفید باشند یا خیر. در این مطالعات، مردانی که هر یک از این دو دارو را مصرف میکردند، نسبت به مردانی که دارونما غیر فعال دریافت میکردند، پس از چندین سال به میزان کمتری به سرطان پروستات مبتلا شدند.
هنگامی که نتایج با دقت بیشتری بررسی شد، در مردانی که این داروها را مصرف کردند سرطان پروستات با درجه پایینی بوجود آمد اما خطر ابتلا به سرطان های درجه بالاتر پروستات تقریباً یکسان (یا کمی بالاتر) بود که احتمال رشد و گسترش آن ها را بیشتر میکرد. در درازمدت، مشخص نیست که آیا این داروها بر میزان مرگ و میر تأثیر میگذارند یا خیر زیرا مردان شرکت کننده در این مطالعات چه از این داروها استفاده کرده بودند یا نه، بقای مشابهی داشتند.
این دارو ها میتوانند عوارض جنسی مانند کاهش میل جنسی و اختلال در نعوظ (ناتوانی جنسی) و همچنین رشد بافت سینه در برخی از مردان ایجاد کنند. با این حال، مصرف این داروها میتواند به مشکلات ادراری ناشی از BPHمانند مشکل در ادرار کردن و بی اختیاری ادرار (incontinence) کمک کنند.
این داروها توسط FDA به طور خاص برای کمک به پیشگیری از سرطان پروستات تایید نشده اند، اگرچه پزشکان میتوانند آن ها را “خارج از نسخه” به این منظور تجویز کنند. در حال حاضر، مشخص نیست که مصرف یکی از این داروها فقط برای کاهش خطر سرطان پروستات بسیار مفید باشد. با این حال، مردانی که میخواهند درباره این داروها بیشتر بدانند، باید این موضوع را با پزشک خود در میان بگذارند.
آسپرین
برخی تحقیقات نشان میدهند که مردانی که روزانه آسپرین مصرف میکنند ممکن است کمتر در معرض خطر ابتلا به سرطان پروستات و مرگ ناشی از آن باشند. اما تحقیقات بیشتری برای نشان دادن اینکه آیا مزایای احتمالی این دارو بیشتر از خطرات آن است، مورد نیاز است. مصرف طولانی مدت آسپرین میتواند عوارض جانبی داشته باشد، از جمله افزایش خطر خونریزی در دستگاه گوارش. در حالی که آسپرین میتواند فواید دیگری نیز برای سلامتی داشته باشد. در این زمان اکثر پزشکان مصرف آن را صرفاً برای کاهش خطر سرطان پروستات توصیه نمیکنند.
داروهای دیگر
سایر داروها و مکمل های غذایی که ممکن است به کاهش خطر سرطان پروستات کمک کنند، در حال حاضر در حال مطالعه هستند. اما تاکنون، هیچ دارو یا مکملی در مطالعات به اندازه کافی مفید نبوده است تا کارشناسان بتوانند آن ها را به افراد مبتلا توصیه کنند.
غربالگری سرطان پروستات
آزمایش سرطان پروستات برای مردان سالم بدون علامت بحث برانگیز است. در میان سازمان های پزشکی اختلاف نظر وجود دارد که آیا مزایای آزمایش نسبت به خطرات احتمالی آن بیشتر است یا خیر.
اکثر سازمان های پزشکی مردان 50 ساله را تشویق میکنند تا در مورد مزایا و معایب غربالگری سرطان پروستات با پزشک خود صحبت کنند. بحث باید شامل بررسی عوامل خطرساز و تمایلات شما در مورد غربالگری باشد.
اگر سیاه پوست هستید، سابقه خانوادگی سرطان پروستات یا سایر عوامل خطرساز را دارید، میتوانید این موارد را زودتر با پزشک خود مطرح کنید.
آزمایش های غربالگری پروستات ممکن است شامل موارد زیر باشد:
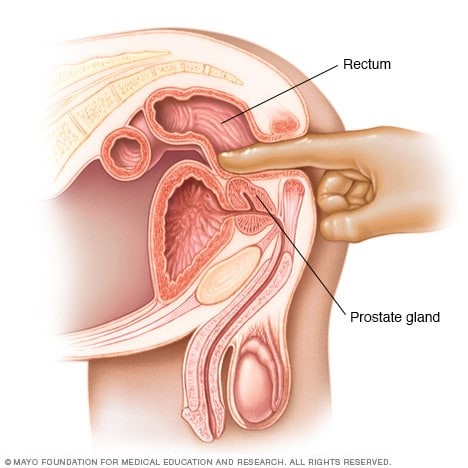
- معاینه دیجیتال رکتوم (DRE): در طی یک DRE، پزشک یک انگشت دستکش دار و روغن کاری شده را وارد رکتوم شما میکند تا پروستات شما را که در مجاورت راست روده قرار دارد، معاینه کند. اگر پزشک شما هر گونه ناهنجاری در بافت، شکل یا اندازه غده پیدا کند، ممکن است به آزمایشات بیشتری نیاز داشته باشید.

- آزمایش آنتی ژن اختصاصی پروستات (PSA): نمونه خون از ورید بازوی شما گرفته شده و منظور بررسی PSA – ماده ای که به طور طبیعی توسط غده پروستات شما تولید میشود – تجزیه و تحلیل میشود. طبیعی است که مقدار کمی PSA در جریان خون شما باشد. با این حال، اگر سطح بالاتر از حد معمولی یافت شود، ممکن است نشان دهنده عفونت پروستات، التهاب، بزرگ شدن یا سرطان باشد.
تشخیص سرطان پروستات
اگر غربالگری سرطان پروستات یک ناهنجاری را تشخیص دهد، پزشک ممکن است آزمایش های بیشتری را برای تعیین این که آیا سرطان پروستات دارید یا خیر توصیه کند، مانند:
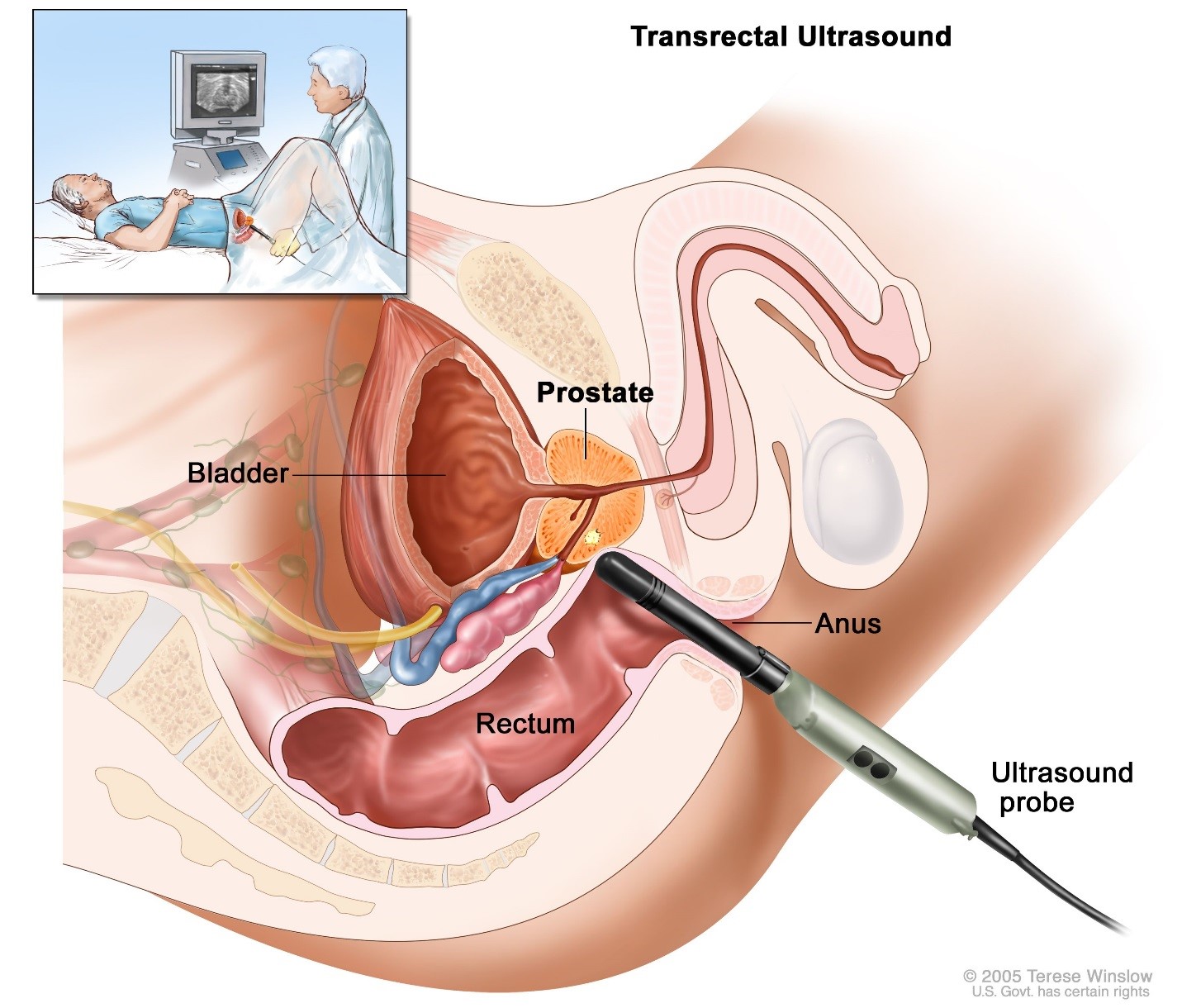
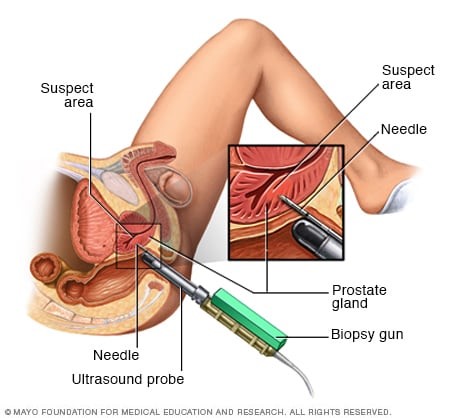
- اولتراسوند (Ultrasound): در طول سونوگرافی ترانس رکتال – یک پروب کوچک – به اندازه و شکل سیگار برگ، وارد رکتوم شما میشود. این کاوشگر از امواج صوتی برای ایجاد تصویری از غده پروستات شما استفاده میکند.

- تصویربرداری رزونانس مغناطیسی (MRI): در برخی شرایط، پزشک ممکن است اسکن MRI از پروستات را برای ایجاد تصویری دقیق تر توصیه کند. تصاویر MRI ممکن است به پزشک شما کمک کند تا روشی را برای برداشتن نمونه های بافت پروستات برنامه ریزی کند.
- گرفتن نمونه از بافت پروستات: برای تعیین این که آیا سلول های سرطانی در پروستات وجود دارند یا خیر، پزشک ممکن است روشی را برای جمع آوری نمونه های سلولی پروستات (بیوپسی پروستات) توصیه کند. بیوپسی پروستات اغلب با استفاده از یک سوزن نازک که برای جمع آوری بافت به پروستات وارد میشود، انجام میگیرد. نمونه بافتی در آزمایشگاه آنالیز میشود تا مشخص شود آیا سلول های سرطانی وجود دارند یا خیر .

هنگامی که بیوپسی وجود سرطان را تایید کرد، مرحله بعدی تعیین سطح تهاجمی (درجه) سلول های سرطانی است. یک پزشک در آزمایشگاه نمونه ای از سلول های سرطانی شما را بررسی میکند تا مشخص کند که سلول های سرطانی چقدر با سلول های سالم تفاوت دارند. سطح بالا تر نشان دهنده سرطان تهاجمی تر است که احتمال شیوع سریع تری دارد.
تکنیک های مورد استفاده برای تعیین تهاجمی بودن سرطان عبارتند از:
- نمره گلیسون (Gleason): رایج ترین مقیاسی که برای ارزیابی سطح سلول های سرطانی پروستات استفاده میشود، نمره گلیسون نام دارد. امتیاز دهی گلیسون دو عدد را ترکیب میکند و میتواند از 2 (سرطان غیر تهاجمی) تا 10 (سرطان بسیار تهاجمی) متغیر باشد، اگرچه قسمت پایین این محدوده اغلب مورد استفاده قرار نمیگیرد.
اکثر نمرات گلیسون مورد استفاده برای ارزیابی نمونه های بیوپسی پروستات از 6 تا 10 متغیر اند. نمره 6 نشان دهنده سرطان پروستات با درجه پایین است. نمره 7 نشان دهنده سرطان پروستات درجه متوسط است. نمرات 8 تا 10 نشان دهنده سرطان های با درجه بالا هستند.
- آزمایش ژنومیک (Genomic): آزمایش ژنومیک سلول های سرطان پروستات شما را تجزیه و تحلیل میکند تا مشخص کند که کدام جهش ژنی بوجود آمده است. این نوع آزمایش میتواند اطلاعات بیشتری را برای آگاهی قبلی از وضعیتتان به شما بدهد. اما مشخص نیست چه کسی از این اطلاعات بیشتر سود میبرد، در نتیجه این آزمایش ها به طور گسترده مورد استفاده قرار نمیگیرند. آزمایش های ژنومی برای هر فرد مبتلا به سرطان پروستات ضروری نیست اما ممکن است اطلاعات بیشتری را برای تصمیم گیری در مورد درمان در شرایط خاص ارائه کند.
تعیین این که آیا سرطان گسترش یافته است یا خیر
هنگامی که تشخیص سرطان پروستات انجام شد، پزشک شما باید میزان (سطح) سرطان شما را تعیین کند. اگر پزشک مشکوک باشد که سرطان ممکن است بیرون از پروستات شما گسترش یافته باشد، ممکن است یک یا چند آزمایش تصویربرداری زیر توصیه شود:
- اسکن استخوان
- سونوگرافی
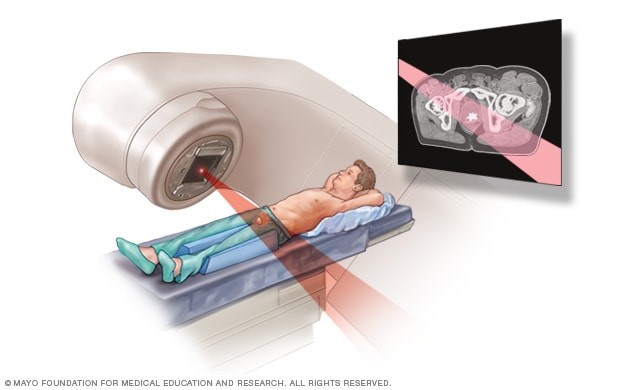
- اسکن توموگرافی کامپیوتری (CT)
- تصویربرداری رزونانس مغناطیسی (MRI)
- اسکن توموگرافی گسیل پوزیترون (PET)
هر فردی نباید هر آزمایشی را انجام دهد. پزشک به شما کمک میکند تا بفهمید که کدام آزمایش برای وضعیت فردی شما از همه بهتر است.
پزشک شما از اطلاعات این آزمایش ها برای تعیین سطح سرطان شما استفاده میکند. مراحل سرطان پروستات با اعداد رومی از I تا IV نشان داده میشوند. پایین ترین مراحل نشان میدهند که سرطان محدود به پروستات است. در مرحله چهارم، سرطان فراتر از پروستات رشد کرده و ممکن است به سایر نواحی بدن سرایت کرده باشد.
رسیدگی های درمانی
گزینه های درمان سرطان پروستات شما به عوامل مختلفی بستگی دارد؛ مانند سرعت رشد سرطان، گسترش آن و سلامت کلی شما و همچنین مزایای بالقوه یا عوارض جانبی این درمان ها.
ممکن است درمان فوری لازم نباشد.
سرطان پروستات با درجه پایین ممکن است نیازی به درمان فوری نداشته باشد. برای برخی از افراد، ممکن است هرگز به درمان نیاز نباشد. در عوض، پزشکان گاهی اوقات نظارت فعالانه را توصیه میکنند.
در بررسی های فعال، ممکن است آزمایشات خونی، معاینات رکتوم و بیوپسی پروستات برای نظارت بر پیشرفت سرطان انجام شود. اگر آزمایشات نشان دهند که سرطان شما در حال پیشرفت است، ممکن است مجبور شوید که یکی از روش های درمانی سرطان پروستات مانند جراحی یا پرتو درمانی را انتخاب کنید.
بررسی های فعال میتواند گزینه ای برای سرطانهایی که علائمی ایجاد نمیکنند، انتظار میرود بسیار آهسته رشد کنند و محدود به ناحیه کوچکی از پروستات هستند، باشد. همچنین ممکن است برای فردی در نظر گرفته شود که بیماری جدی دیگری داشته و یا در سنین بالا قرار دارد که درمان سرطان را دشوار تر میکند.
جراحی برای برداشتن پروستات
جراحی برای سرطان پروستات شامل برداشتن غده پروستات (پروستاتکتومی رادیکال)، برخی از بافت های اطراف و چند غدد لنفاوی است.
جراحی یک گزینه برای درمان سرطانی است که محدود به پروستات است.
گاهی اوقات برای درمان سرطان پیشرفته پروستات در ترکیب با سایر درمان ها استفاده میشود.
برای دسترسی به پروستات، جراحان ممکن است از تکنیکی استفاده کنند که شامل موارد زیر است:
- ایجاد چندین برش کوچک در شکم: در طول پروستاتکتومی لاپاروسکوپی به کمک ربات، ابزار های جراحی به یک دستگاه مکانیکی (ربات) متصل شده و از طریق چندین برش کوچک، در شکم شما وارد میشوند. جراح پشت یک کنسول مینشیند و از کنترل های دستی برای هدایت ربات برای حرکت ابزار ها استفاده میکند. بیشتر عمل های سرطان پروستات با استفاده از این تکنیک انجام میشوند.
- ایجاد یک برش طولانی در شکم: در طی جراحی رتروپوبیک (retropubic)، جراح یک برش طولانی در قسمت تحتانی شکم شما ایجاد میکند تا غده پروستات را از بین ببرد. این رویکرد بسیار کمتر رایج است اما ممکن است در شرایط خاص ضروری باشد.
با پزشک خود صحبت کنید که کدام نوع جراحی برای شرایط خاص شما بهتر از سایرین است.
پرتو درمانی:
پرتو درمانی از انرژی پر قدرت برای از بین بردن سلول های سرطانی استفاده میکند. روش های پرتو درمانی سرطان پروستات ممکن است شامل موارد زیر باشند:
- تشعشعی که از خارج بدن شما نشات میگیرد (تابش پرتو خارجی): در طول پرتو درمانی خارجی، روی میز دراز میکشید در حالی که دستگاهی در اطراف بدن شما حرکت میکند و پرتوهای انرژی پرقدرت مانند اشعه ایکس یا پروتون ها را به سمت سرطان پروستات هدایت میکند. شما معمولاً پنج روز در هفته و به مدت چند هفته تحت درمان پرتو های خارجی قرار میگیرید. برخی از مراکز پزشکی دوره کوتاه تری از پرتو درمانی را ارائه میکنند که از دوز های بالاتر پرتو در دفعات کمتر استفاده میکند.

پرتو های خارجی یک گزینه برای درمان سرطانی است که محدود به پروستات است. همچنین میتواند پس از جراحی برای از بین بردن سلول های سرطانی باقی مانده، در صورت وجود خطر گسترش یا عود کردن دوباره سرطان استفاده شود. برای سرطان پروستاتی که به سایر نواحی بدن مانند استخوان ها گسترش مییابد، پرتو درمانی میتواند به کند کردن رشد سرطان و تسکین علائمی مانند درد کمک کند.
- اشعه قرار داده شده در داخل بدن شما (brachytherapy): براکی تراپی شامل قرار دادن منابع رادیواکتیو در بافت پروستات شما است. بیشتر اوقات، این تابش در دانه های رادیواکتیو به اندازه برنج وجود دارد که به بافت پروستات شما وارد میشود. دانه ها دوز کم تابش را در مدت زمان طولانی تابش میکنند. براکیتراپی یک گزینه برای درمان سرطانی است که فراتر از پروستات گسترش نیافته است.
در برخی شرایط، پزشکان ممکن است هر دو نوع پرتو درمانی را توصیه کنند.
سرد کردن یا گرم کردن بافت پروستات
درمان های فرسایشی بافت پروستات را با سرما یا گرما از بین میبرند. گزینه ها ممکن است شامل موارد زیر باشند:
- انجماد بافت پروستات: کرایوآبلیشن (Cryoablation) یا کرایوتراپی (cryotherapy) برای سرطان پروستات شامل استفاده از گاز بسیار سرد برای انجماد بافت پروستات است. سپس به بافت اجازه داده میشود تا ذوب گردد. این عمل به طور مکرر تکرار میشود. چرخه های انجماد و ذوب، سلول های سرطانی و برخی بافت های سالم اطراف را از بین می برند.
- گرم کردن بافت پروستات: درمان اولتراسوند متمرکز با شدت بالا (HIFU) از انرژی متمرکز اولتراسوند (ultrasound) برای گرم کردن بافت پروستات و مرگ آن استفاده میکند.
این درمان ها ممکن است برای درمان سرطان های پروستات بسیار کوچک در زمانی که جراحی امکان پذیر نباشد، در نظر گرفته شوند. اگر درمان های دیگر مانند پرتو درمانی کمکی نکرده باشد، این روش ها ممکن است برای درمان سرطان های پیشرفته پروستات نیز استفاده شوند.
محققان در حال بررسی هستند که آیا کرایوتراپی یا هایفو (HIFU) برای درمان بخشی از پروستات، ممکن است گزینه ای برای سرطانی باشد که محدود به پروستات است یا خیر. این استراتژی که از آن به عنوان درمان کانونی (focal therapy) یاد میشود، ناحیه ای از پروستات را که حاوی تهاجمی ترین سلول های سرطانی است، شناسایی کرده و فقط آن ناحیه را تحت تاثیر قرار میدهد. مطالعات نشان داده اند که درمان کانونی خطر ایجاد عوارض جانبی را کاهش سایر قسمت های پروستات نیز ارائه میدهد یا خیر.
هورمون درمانی
هورمون درمانی روشی برای متوقف کردن بدن شما از تولید هورمون مردانه تستوسترون است. سلول های سرطانی پروستات برای کمک به رشد به تستوسترون متکی هستند. قطع ترشح تستوسترون ممکن است باعث مرگ سلول های سرطانی یا کندتر شدن رشد آن ها شود.
روش های هورمون درمانی عبارتند از:
- داروهایی که بدن شما را از تولید تستوسترون منع میکند: برخی از داروها – معروف به هورمون آزاد کننده هورمون لوتئینیزه (LHRH) یا آگونیست ها و آنتاگونیست های هورمون آزاد کننده گنادوتروپین (GnRH) – از دریافت پیام های ساخت تستوسترون توسط سلول های بدن جلوگیری میکنند. در نتیجه، بیضه های شما تولید تستوسترون را متوقف میسازند.
- دارو هایی که مانع از رسیدن تستوسترون به سلول های سرطانی میشوند: این داروها که به عنوان آنتی آندروژن (anti-androgens) شناخته شده اند، معمولاً همراه با آگونیست های LHRH تجویز میشوند. به این دلیل که آگونیست های LHRH میتوانند قبل از کاهش سطح تستوسترون باعث افزایش موقت تستوسترون شوند.
- جراحی برای برداشتن بیضه (orchiectomy): برداشتن بیضه ها سطح تستوسترون را در بدن به سرعت و به میزان قابل توجهی کاهش میدهد. اما برخلاف گزینه های دارویی، جراحی برای برداشتن بیضه ها روشی دائمی و غیر قابل برگشت است.
هورمون درمانی اغلب برای درمان سرطان پیشرفته پروستات و کوچک کردن سرطان و کند کردن رشد آن استفاده میشود.
هورمون درمانی گاهی قبل از پرتو درمانی و برای درمان سرطانی که فراتر از پروستات گسترش نیافته است، استفاده میشود. این کار به از بین رفتن سرطان کمک کرده و اثربخشی پرتو درمانی را افزایش میدهد.
شیمی درمانی:
شیمی درمانی از داروها برای کشتن سلول های در حال رشد سریع، از جمله سلول های سرطانی استفاده میکند. شیمی درمانی میتواند از طریق ورود به سیاهرگ بازو، به شکل قرص یا هر دو روش انجام شود.
شیمی درمانی ممکن است یک گزینه درمانی برای درمان سرطان پروستاتی باشد که به سایر نواحی بدن گسترش یافته است. شیمی درمانی همچنین ممکن است گزینه ای برای سرطان هایی باشد که به هورمون درمانی پاسخ نمیدهند.
ایمونوتراپی:
ایمونوتراپی از سیستم ایمنی بدن شما برای مبارزه با سرطان استفاده میکند. سیستم ایمنی بدن شما که با بیماری مبارزه میکند ممکن است به سرطان شما حمله نکند زیرا سلول های سرطانی پروتئین هایی تولید میکنند که به آن ها کمک میکند تا از سلول های سیستم ایمنی پنهان شوند. ایمونوتراپی با ایجاد تداخل در این فرآیند کار میکند.
ایمونوتراپی سرطان پروستات میتواند شامل موارد زیر باشد:
- مهندسی کردن خود سلول ها برای مبارزه با سرطان: درمان Sipuleucel-T (Provenge) برخی از سلول های ایمنی بدن شما را گرفته، آن ها را به صورت ژنتیکی در آزمایشگاه مهندسی میکند تا با سرطان پروستات مبارزه کند. سپس سلول ها را از طریق وریدی به بدن شما تزریق میشوند. این روش یک گزینه برای درمان سرطان پیشرفته پروستاتی است که دیگر به هورمون درمانی پاسخ نمیدهد.
- کمک به سلول های سیستم ایمنی بدن برای شناسایی سلول های سرطانی: دارو های ایمونوتراپی که به سلول های سیستم ایمنی کمک میکنند تا سلول های سرطانی را شناسایی کرده و به آن ها حمله کنند، گزینه ای برای درمان سرطان های پیشرفته پروستات هستند که دیگر به هورمون درمانی پاسخ نمیدهند.
درمان دارویی هدفمند (Targeted drug therapy):
درمان های دارویی هدفمند بر روی ناهنجاری های خاص موجود در سلول های سرطانی تمرکز دارند. با مسدود کردن این ناهنجاری ها، درمان های دارویی هدفمند میتوانند باعث مرگ سلول های سرطانی شوند.
اگر هورمون درمانی مؤثر نباشد، ممکن است داروهای درمان هدفمند برای درمان سرطان پیشرفته یا عود کننده پروستات توصیه شود.
برخی از درمان های هدفمند فقط در افرادی که سلول های سرطانی آن ها دارای جهش های ژنتیکی خاصی هستند، کاربرد دارند. سلول های سرطانی شما ممکن است در آزمایشگاه آزمایش شوند تا بررسی شود که آیا این داروها ممکن است به شما کمک کنند یا خیر.
مطالعه صدها مطلب علمی در حوزه بیولوژی
آرشیو جدیدترین خبرهای روز دنیای بیولوژی